Полезная для пациентов медицинская информация по урологии и андрологии
Анатомия и физиология
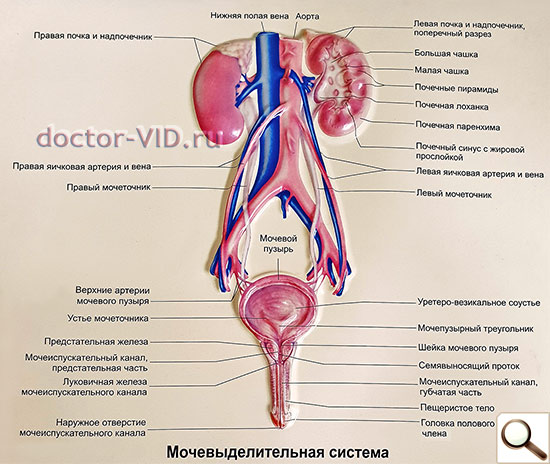
Органы мочевой системы мужчины и женщины
Уретра (мочеиспускательный канал) служит для выведения мочи из мочевого пузыря после ее накопления. Уретра мужчин длиной 20-25 см, внутренним диаметром 7-8 мм. У женщин уретра короткая 3-4 см, ее диаметр 1-1,5 см, поэтому у них чаще инфекция попадает в мочевой пузырь, вызывая воспаления.
Мочевой пузырь - полый орган из мышечной ткани, изнутри покрытый слизистой оболочкой, для накопления и выведения мочи. Средняя нормальная емкость мочевого пузыря 200-300 мл, при различных заболеваниях в мочевом пузыре может скапливаться мочи до 1000 мл и более.
Мочеточники - представляют собой трубочку длиной около 30 см, соединяющую лоханку и мочевой пузырь. Внутренний диаметр мочеточника 5 – 6 мм.
Почки — располагаются в поясничной области, в забрюшинном пространстве. Имеют бобовидную форму. Размеры почек: длина 9-11 см, ширина 4-6 см, толщина 3,5-4,5 см. Главная функция почек – фильтрация крови, очищение ее от шлаков и продуктов обмена. Правая почка располагается несколько ниже левой, так как находится рядом с печенью. Вокруг почки окружены жировой тканью. Именно жир сдерживает почки от повышенной подвижности, именно поэтому у худых людей может возникнуть нефроптоз – опущение почки.
Почки состоят из коркового и мозгового слоев. В корковом слое происходит очищение крови от образовавшихся шлаков и образуется первичная моча, в мозговом слое, представляющем собой систему трубочек, происходит концентрация и окончательное образование мочи и транспортировка ее к выделительной системе - чашечкам, которые переходят в лоханку.
Органы половой системы мужчины
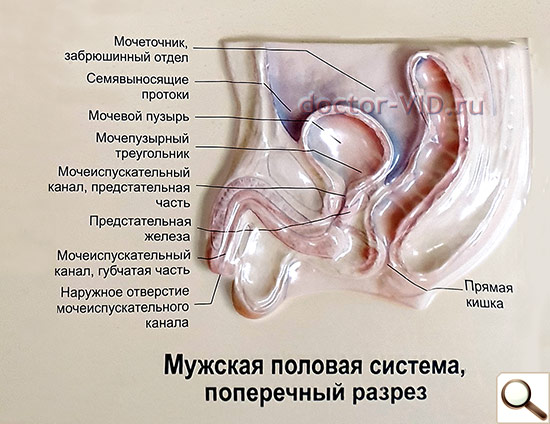
Половой член. Мужской половой член необходим для совершения полового акта, также в его толще проходит уретра.
Яички располагаются в мошонке. Яички имеют две важные функции – это «инкубатор» сперматозоидов, и это выработка мужского полового гормона – тестостерона. Яички вынесены за пределы тела в мошонку, так как для образования сперматозоидов необходима более низкая температура.
Семенные пузырьки представляют собой резервуар для семенной жидкости, при эякуляции она выбрасывается, смешиваясь с соком простаты, в уретру.
Внутренняя функция простаты заключается в том, что выделяемые ею гормоны поступают в кровь и оказывают воздействие на организм в целом. Простата является также одним из производителей простагландинов — веществ, принимающих участие в осуществлении белкового и углеводного обмена, поддержании тонуса гладкой мускулатуры, а также в нормальном функционировании механизма эрекции. Нарушения в работе внутренней функции могут привести к тяжелым нервным и психическим расстройствам.
Наружная функция заключается в выработке секрета или сока предстательной железы. Он составляет около 10 – 30 % объема спермы и после эякуляции, благодаря наличию в нем фруктозы и цитрата цинка, обеспечивает подвижность сперматозоидов. Простатический сок имеет щелочную реакцию, что необходимо для нейтрализации кислой реакции влагалищной среды. В состав простатического сока входят многие биологически активные вещества: биогенные амины, лимонная кислота (цитрат), холестерол, фосфолипиды, а также протеолитические ферменты и цинк.
При заболеваниях предстательной железы, особенно воспалительных, изменяются свойства секрета, что приводит к уменьшению его объема, количества сперматозоидов и их подвижности. Происходит нарушение оплодотворительной способности эякулята. Прекращение секреции железы неизбежно ведет к утрате возможности оплодотворения.
Простата — зачем она нужна? Физиологическая роль предстательной железы состоит в реализации репродуктивных функций, в воспроизводстве гормонов, в удержании мочи. Функционально простата тесно связана с деятельностью яичек, гипофиза, надпочечников, щитовидной железы. Различают наружную (экскреторную) и внутреннюю (инкреторную) функции предстательной железы.
Простата — что это такое? Предстательная железа (простата) — «второе сердце» мужчины, мужская железа, располагающаяся под мочевым пузырем, по форме и размерам соответствует каштану. Она представляет собой железисто-мышечный орган. Железистая ткань вырабатывает секрет — часть спермы, необходимую для жизнедеятельности сперматозоидов, секрет простаты имеет щелочную реакцию, что необходимо для нейтрализации кислой реакции влагалищной среды и обеспечения подвижности сперматозоидов. Мышечные волокна «выбрасывают» этот секрет наружу.
Простата тесно связана с органами мочевой системы — мочевым пузырем и мочеиспускательным каналом. Предстательная железа имеет в поперечном направлении длину около 4 см, в продольном 3 см, толщину 2 см; масса железы в среднем равна 20 г. Причем ее величина и масса изменяются с возрастом: у детей она очень невелика; а у пожилых мужчин может достигать размеров куриного яйца. Она полностью развивается к 16—17 годам.
Методы обследования в урологии
Общий анализ мочи – позволяет врачу получить общие сведения о состоянии организма в целом и его мочевой системы, в частности. Общий анализ мочи имеет несколько показателей, по которым проводится оценка состояния пациента - количество мочи, удельный вес, цвет, наличие белка, лейкоцитов, эритроцитов, солей и бактерий.
Удельный вес мочи – отражает функцию почек, их способность концентрировать мочу, его нормальное значение от 1010 до 1025. Данный показатель значимо зависит от принятого количества жидкости, и чем больше пациент пьет, тем меньше будет удельный вес мочи.
Белок – в норме его в моче не должно быть, минимальное количество – 0,033 промилле у женщин не считается патологией.
Наличие белка в моче - это сигнал болезней почек, в первую очередь, таких как гломерулонефрит. Он также выявляется и при мочекаменной болезни, при воспалительных процессах в мочевых путях. Потеря белка с мочой приводит к снижению белка крови, и как следствие этого, развиваются отеки.
Лейкоциты – белые тельца, несущие защитную функцию. Нормальное количество лейкоцитов в моче 0-4 в поле зрения. Повышение количества лейкоцитов - это реакция организма на воспаление в мочевой системе у женщин и в мочеполовой у мужчин. В каком отделе мочеполовой системы происходит воспаление, чем оно вызвано, по данному показателю определить нельзя.
Эритроциты – это красные клетки крови, которых в норме в моче не должно быть. При заболеваниях паренхимы почек, таких как гломерулонефрит, нарушается функция клубочков почек и в мочу попадают эритроциты. Часто эритроциты в моче бывают при мочекаменной болезни. Гематурия (наличие эритроцитов в моче) также может быть признаком рака мочевых путей.
Бактерии – различные микробы, в норме их не должно быть в моче. Бактерии в моче приводят к воспалительным заболеваниям почек, мочевого пузыря, уретры. Для выявления бактерий в моче есть очень «умный» анализ – посев мочи на флору и чувствительность к антибиотикам. Данный анализ позволяет определить тип микроба, его количество, а самое главное, найти те антибиотики, которые дадут эффект при лечении у пациента, сдававшего этот анализ.
Солевые изменения (соли в моче) – моча для того и существует, чтобы выводить из организма окончательные продукты обмена, шлаки, поэтому солевые включения в анализе мочи найти можно часто. Когда это норма, а когда патология? Если врач в нескольких анализах видит одни и те же соли, и количество их повышено, значит, необходимо лечение. Зная вид солевых изменений, врач подбирает пациенту диету и соответствующее лечение.
Осмотр врача. Врач выслушает жалобы: что беспокоит, когда заболел пациент, как развивается заболевание, как обследовался, чем лечился, осматривает пациента внешне, оценивает общее состояние.
Пальцевое ректальное исследование - осмотр пальцем прямой кишки и простаты - простой, информативный метод исследования. Метод позволяет прощупать предстательную железу, стенки прямой кишки, мышцы тазовой диафрагмы. Пальцевое ректальное исследование проводится всем мужчинам с подозрением на заболевания простаты. В норме простата не увеличена, безболезненна, прослеживается анатомия. При патологии простата увеличенная, плотная, бугристая, болезненная. Ректальный осмотр проводится с целью раннего выявления рака простаты, в сочетании с анализом крови на ПСА.
Простатоспецифический антиген крови — ПСА.
Нормальный уровень ПСА крови считается менее 4 нг/мл. Для правильного взятия анализа крови на ПСА необходимо половое воздержание 3-4 дня, отсутствие воздействия на простату (осмотр пальцем через прямую кишку, ТРУЗИ простаты, очистительные клизмы и др.).
Значение ПСА крови для диагностики рака простаты
1. «ПСА в крови повышен - у меня рак простаты.» - Это неверно. Повышение уровня ПСА в крови может быть при раке простаты, при простатите, при аденоме простаты. ПСА повышается после эякуляции, после пальцевого осмотра и массажа простаты, после диагностических воздействий на железу.
2. «ПСА в крови повышен - мне необходима биопсия простаты.» - Это правда. Повышение ПСА позволяет выявить группу пациентов для выполнения биопсии простаты, чтобы не пропустить начальные стадии опухоли простаты.
3. «ПСА в крови высокий - после биопсии рак простаты не найден.» - Это хорошо, но ... это не значит, что точно нет рака. Иногда опухоль бывает маленькой, и ее не удается выявить при биопсии. Если при наблюдении ПСА вновь высокий, Вам могут предложить повторить биопсию.
4. «Меня ничего не беспокоит, значит, и нет рака простаты. Зачем сдавать анализ на ПСА.» - Это ошибка. На ранних стадиях рак простаты не проявляется, и только повышение ПСА крови поможет не пропустить опухоль простаты.
При раке простаты, к примеру, уровень ПСА увеличивается, однако рак простаты может встречаться и при низком уровне ПСА в крови. У мужчин с уровнем ПСА от 4 до 10 нг/мл вероятность рака простаты составляет 25%, а при уровне ПСА выше 10 этот риск возрастает до 67%.
Ультразвуковые исследования - позволяют оценить структурное состояние органа и выявить имеющиеся в нем изменения. Ультразвук может достаточно четко выявить камни, кисты, опухоли мочевых органов, определить размеры почек, объем простаты, наличие патологических образований в просвете мочевого пузыря. При этом есть разрешающая способность метода - например, камни менее 5 мм достоверно не определяются, и если врач находит у Вас камни 2-3 мм - сомневайтесь. По результатам УЗИ невозможно достоверно четко поставить воспалительные диагнозы — цистит, пиелонефрит, простатит. Для выявления воспаления существуют анализы — общие, по Нечипоренко, посев на флору и чувствительность к антибиотикам.
Рентгенологические исследования - оценивают как анатомические показатели, так и, частично, функциональное состояние. В частности, внутривенная урография - высокоинформативный метод диагностики камней мочевых путей, особенно камней мочеточников, при этом врач может определить по снимку - нормально ли оттекает моча из почки или отток блокирован.
Компьютерная томография - современный метод оценки структурного состояния органов мочевой системы, в основе которого лежит компьютерное моделирование анатомических образований.
Магнитно-резонансная томография - метод оценки состояния органов и тканей, основанный на действии магнитного поля.
Уродинамические исследования - метод оценки функционального состояния мочевой системы. В частности, широко применяемая урофлоуметрия, известная у пациентов как «электронный унитаз», в графическом и цифровом варианте показывает акт мочеиспускания. Метод, минимизирующий субъективизм как пациента, так и врача. Метод, позволяющий при динамическом наблюдении за пациентом оценивать эффективность проводимого консервативного лечения.
Урологические болезни
Острый цистит – острое воспаление мочевого пузыря, причиной которого является инфекция. Среди возбудителей в основном бактерии - кишечная палочка, стафилококк, энтеробактер, протей, синегнойная палочка, клебсиелла.
Чаще бывает у женщин, ввиду анатомических особенностей строения мочевыводящих путей; ассоциирован с половой жизнью, гормональными изменениями в организме женщины. Развитию острого цистита способствуют сахарный диабет, мочекаменная болезнь и т. д. Основным признаком является боль при мочеиспускании, в области мочевого пузыря, учащенное мочеиспускание, постоянные болезненные позывы к мочеиспусканию.
Острый пиелонефрит – острое воспаление обеих почек или одной из них, возбудители в основном те же, что и при остром цистите. Инфекция попадает в почку разными путями:
- Гематогенный путь - с током крови из других очагов инфекции в организме (например, кариес, ангина, фурункулы и т. д.) Пиелонефрит возникает, когда имеются условия для развития инфекции - это бывает при нарушении кровообращения в почке, либо при нарушении оттока из нее мочи.
- Восходящий путь — по мочевым путям снизу вверх, чаще всего это пузырно-мочеточниковый рефлюкс, но могут быть и аномалии почки, сужения мочеточников, опущение почек, мочекаменная болезнь и др.
Проявления пиелонефрита - характерные признаки воспаления. Пациента беспокоят боли в пояснице, повышение температуры тела, лихорадка, ознобы, расстройства мочеиспускания, слабость, ухудшение самочувствия. В зависимости от вида микроба, который послужил причиной воспаления, его количества, сопутствующей патологии, эти проявления могут быть разной степени выраженности.
Мочекаменная болезнь – это образование камней в чашечках почек, лоханке, мочеточнике и мочевом пузыре, размеры камней сильно варьируют. Причины образования камней - это чаще всего нарушение обмена веществ, вследствие чего выделяется большое количество солей. Повышение концентрации солей в моче приводит к образованию кристаллов, мелких песчинок, а затем и камней. А недостаток приема жидкости способствует образованию камней. Помимо этого, склонность к образованию камней может передаваться по наследству.
Диагностика мочекаменной болезни — осмотр врача, УЗИ органов мочевой системы, общий анализ мочи, креатинин крови, при необходимости - внутривенная урография. Чаще всего о наличии камня в мочевых путях пациент узнает при приступе почечной колики, после проведения УЗИ. Иногда камни выявляются при профилактическом обследовании пациентов.
Почечная колика проявляется выраженными болями, поэтому быстрое купирование болевого синдрома – самый важный аспект в лечении почечной колики. Препаратами выбора являются анальгетики — кетопрофен. Также применяют спазмолитики, они снимают спазм гладкой мускулатуры мочеточников. Это приводит к восстановлению оттока мочи из почки, возможному продвижению камня дальше по мочеточнику в мочевой пузырь.
Консервативное лечение направлено на нормализацию питания, питьевого режима, на изгнание камней из мочевыводящих путей.
Оперативное лечение предполагает либо разрушение камня для его последующего отхождения - дистанционная литотрипсия, либо разрушение и максимальное удаление фрагментов — различные виды контактного дробления камней, либо удаление камня целиком — открытые операции. Какой метод лечения лучше для конкретного пациента, определяет врач после обследования.
Кисты почек – сегодня, благодаря УЗИ, кисты почек стали выявляться часто, у каждого третьего после 50 лет можно найти их. В большинстве случаев, когда кисты малых размеров, они не представляют опасности для пациентов. Чаще всего, если киста не беспокоит больного, бывает достаточно динамического наблюдения - 1-2 раза в год проводить УЗИ почек.
Большие кисты могут сдавливать ткань почки, вызывать нарушение оттока мочи, болевой синдром. Кисты могут поддерживать повышение артериального давления у пациента. В некоторых случаях кисты склонны к инфицированию.
Таблетками, уколами кисту не вылечить. Необходимость лечения определяется размерами кисты, ее месторасположением в почке, наличием болей, повышения артериального давления. Надо ли оперировать пациента? Ответить на этот вопрос может врач после проведенного обследования.
Виды вмешательств при кисте почки - лечебно-диагностическая пункция с проведением склеротерапии; иссечение кисты – эндоскопическая или открытая операция.
Нефроптоз или повышенная подвижность почек – это состояние, при котором отмечается опущение одной или обеих почек в сторону таза. Почка удерживается на своем месте за счет фасциальных листков забрюшинного пространства, а главное, за счет жировой клетчатки, расположенной вокруг почки между этими фасциальными листками. К сожалению, мышечный корсет не «держит» почки. Нефроптоз чаще встречается у женщин (в 10 раз чаще, чем среди мужчин).
Далеко не всегда нефроптоз беспокоит пациентов. Проявление нефроптоза - пациента беспокоят боли, причиной которых является недостаточное кровоснабжение почки при «натяжении» и суживании сосудов, питающих почку, возможны эмоциональные всплески, расстройства мочеиспускания, повышение температуры при присоединении воспаления, примесь крови в моче, повышение артериального давления.
Недержание мочи - сегодня это довольно часто встречаемое заболевание. Большинство женщин считает, что это не лечится, что с этой проблемой «стыдно» обращаться к врачу. Мы утверждаем - стоит обратиться к урологу. Во многих случаях недержание мочи можно вылечить.
Хронический простатит. Мы сознательно не рассказываем на странице сайта о данном заболевании, т. к. «страшилок» и без нас хватает. Только после проведенного обследования можно утверждать о наличии воспаления в простате, а после его выявления - эффективно лечить простатит.
Пациенты должны знать, что под «маской» простатита зачастую скрываются другие болезни, задача врача - четко понять, чем же страдает конкретный пациент и после этого либо назначить лечение, либо рекомендовать обследование у врачей других специальностей.
Доброкачественная гиперплазия простаты (аденома предстательной железы) — что это такое? Это мужская доброкачественная опухоль, прогрессивно увеличивающаяся с возрастом, она есть отражение и проявление мужского климакса.
Всегда ли это болезнь? Аденома предстательной железы или доброкачественная гиперплазия простаты встречается у 85% мужчин, значит, у подавляющего большинства это неизбежность. Но только у 40% увеличенная в размерах простата сдавливает мочеиспускательный канал, вызывает в большей или меньшей степени расстройства мочеиспускания - становится болезнью.
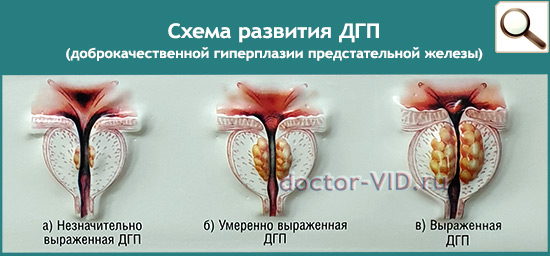
Как ставится диагноз аденомы простаты? Осмотр врача, ПСА крови, ТРУЗИ простаты, урофлоуметрия, УЗИ мочевого пузыря с определением остаточной мочи, анализы крови и мочи.
Конечная цель диагностики - понять: имеющаяся доброкачественная гиперплазия простаты - это болезнь или нет. Если болезнь, то насколько серьезны ее проявления и осложнения.
Как лечить аденому простаты? Если есть осложнения — камни мочевого пузыря, большое количество остаточной мочи, кровотечения, острая задержка мочи, то метод лечения будет хирургический. Возможные виды хирургии необходимо обсудить с врачом, это может быть открытая операция или эндоскопические вмешательства. Если нет осложнений, но есть проявления болезни, лечение, вероятнее всего, будет медикаментозным. Какой препарат выбрать — растительный, альфа-адреноблокатор, ингибитор 5 альфа-редуктазы или иной - решит врач после проведенного обследования.
Занимайтесь профилактикой, если нет осложнений и проявлений болезни. Уменьшите употребление алкоголя, ограничьте употребление жидкости на ночь, выполняйте упражнения, укрепляющие мышцы тазового дна, перед сном гуляйте, употребляйте сырые фрукты, овощи, тыквенное семя.
Эректильная дисфункция – что это? Это невозможность достижения и поддержания возбуждения полового члена, необходимого для выполнения полового акта. Что может привести к эректильной дисфункции? Причин развития эректильной дисфункции много, и задача врача - сначала выявить их, а затем дать рекомендации по устранению. Снижение уровня тестостерона (мужского полового гормона), сахарный диабет, повышение уровня холестерина крови и - как следствие - изменения в сосудах, болезни простаты, болезни полового члена, тревоги, депрессии, различные лекарства, просто банальная физическая и психическая перегрузка и утомление - вот основные причины развития эректильной дисфункции.
Что делать, если у Вас проявления эректильной дисфункции? Визит к врачу, выявление изменений в гормональной сфере, в сосудистой системе, в половых органах, в организме в целом позволят провести диагностику, определить причины эректильной дисфункции. В зависимости от выявленной причины назначается лечение. Сегодня, при таком подходе к диагностике, проблема эректильной дисфункции решаема у подавляющего большинства пациентов.
Варикоцеле – расширение вен семенного канатика, распространенная болезнь молодых мужчин, приводящая к нарушению функции яичек, следствием чего в 40% случаев развивается мужское бесплодие. Основной причиной нарушения оттока по яичковой вене является повышенное давление крови в венах малого таза, это бывает при пережатии яичковой вены верхней брыжеечной артерией. На возникновение варикоцеле влияет также врожденная слабость венозной стенки. Для нормального сперматогенеза необходима более низкая температура, чем температура тела мужчины, а при варикоцеле яичко окружено расширенными венами, как бы укутано «теплым одеялом», его температура повышается, а функция сперматогенеза угнетается.
Диагностика: осмотр и пальпация врачом мошонки в положении больного стоя, а затем лежа. Более точным методом диагностики варикоцеле является УЗИ органов мошонки. У пациента могут быть тянущие боли в области мошонки слева, усиливающиеся при физической нагрузке. Нарушается кровоснабжение, терморегуляция яичка - это приводит к уменьшению количества сперматозоидов, ухудшению их подвижности, нарушению их строения.
Основной метод лечения варикоцеле – операция, стандартная хирургия (разрез, перевязка и пересечение вены) или эндоскопическая операция (разрез, перевязка и пересечение вены, но проводится она с помощью маленьких разрезов и эндоскопической техники).
Быстрое семяизвержение представляет не столько медицинскую, сколько социальную проблему, вызывает у мужчин снижение самооценки, оказывает неблагоприятное воздействие на партнершу, ухудшает сексуальные взаимоотношения. Как это ни странно, но не существует четких норм продолжительности полового акта мужчины. Разные типы нервной системы, разные ответы на раздражение, разные потребности в продолжительности фрикций для достижения оргазма у обоих половых партнеров, приводят к неудовлетворенности половым актом со стороны женщины, и, как следствие - появление данной проблемы. Если мужчина «быстро закончил» и при этом женщина получила удовлетворение — проблемы нет. Решение возникшей проблемы - сложная задача для троих — врача, пациента и его половой партнерши. При желании всех сторон пути решения есть.
Типы почечных камней..
Знать состав камней при мочекаменной болезни очень важно, так как, зная состав, можно узнать, какие препараты рекомендованы для выведения и растворения камней. Существуют следующие типы камней:
- Оксалатные камни представляют собой соли щавелевой кислоты.
Диета: Ограничить - черный хлеб, щавель, сельдерей, кресс-салат, шпинат, бобовые, орехи, крепкий чай, шоколад, какао, цитрусовые, молоко, сметану, сливки, яйца, томаты, ливер, мозги, крепкие бульоны, сахар, мед.
Разрешается - мясо и рыба в отварном виде, мучные и крупяные блюда (исключение рис, кукуруза, ячмень), капуста, тыква, огурцы, дыня, белый хлеб, растительные масла, кисломолочные продукты.
Рекомендуется – яблоки, груши, айва, персики, вишня, настои из кожуры фруктов, листьев грушевого дерева, черной смородины, морковный сок, клюквенный морс.
Минеральные воды Смирновская, Славяновская, Ессентуки-20, Нафтуси – только на курорте из источника. - Уратные камни - представляют собой различные соли мочевой кислоты.
Диета: Ограничить - ливерные продукты, мозги, крепкие бульоны, жареное мясо, шпроты, сардины, икру, селедку, судака, карпа, язык, орехи, какао, шоколад, бобы, хрен, сдобу, винегрет, пряности, салат, соленья.
Ограничение общей калорийности пищи. Основа пищевого рациона - вегетарианская диета с добавлением молочных продуктов.
Разрешается - нежирное мясо, яйца, крупы, вегетарианские супы, овощи, картофель, фрукты, молочные блюда, фруктовые соки, настои черной смородины, шиповника.
Рекомендуется – обильное питье, растительные масла, лимоны.
Минеральные воды Смирновская, Славяновская, Ессентуки-4, 17; Нафтуси, Боржоми – только на курорте, из источника. - Фосфатные камни - соли фосфорной кислоты.
Диета: Ограничить - молоко и молочные продукты, яйца, щелочные минеральные воды, картофель, бобы, зеленые овощи и фрукты, цитрусовые, бахчевые, сельдь, кетовую икру.
Рекомендуется – мясная пища, жареное мясо, печень, рыбий жир, сливочное масло, крупяные блюда, сахар, яблоки, груши, апельсины, виноград, черника, морковь, зеленый лук, шиповник, напиток из отрубей, кукуруза, арбузы, огурцы, томаты. - Струвитные камни. Бактерии с помощью фермента уреазы расщепляют мочевину мочи, после чего моча приобретает щелочную реакцию, что способствует выпадению в осадок магния, аммония, фосфатов и карбонатов, из которых и формируется камень. Обязательно выявление микроба и лечение.
- Цистиновые камни - редкий тип камней, встречается у больных с врожденной аномалией обмена веществ в виде цистинурии. Этот вид камней встречается в раннем возрасте, по сравнению со всеми остальными.
Очень важно знать, как правильно принимать жидкость при мочекаменной болезни. Правильное питье: количество в сутки - 30-40 мл на кг веса, качество принимаемой жидкости - воду фильтровать, режим питья — пить - как дышать, малыми порциями в течение всего дня, за три часа до сна прием жидкости прекратить.